en
names in breadcrumbs

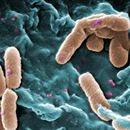
Pseudomonas aeruginosa, autrement connu sous le nom de bacille pyocyanique, bacille du pus bleu ou pyo[1], est une bactérie gram-négative du genre Pseudomonas. Les bacilles sont fins, droits et très mobiles grâce à un flagelle polaire : ciliature monotriche, dépourvus de spores et de capsules. Ils apparaissent la plupart du temps isolés ou en diplobacilles.
Elle peut, dans certaines conditions, être pathogène. Très résistante, elle est — avec d'autres bactéries à gram-négatif — de plus en plus souvent responsable d'infections nosocomiales. C'est l'une des bactéries les plus difficiles à traiter cliniquement. Le taux de mortalité atteint 50 % chez les patients vulnérables (immunodéprimés).
Germe ubiquitaire, vivant dans les sols et en milieu humide (nuages, robinets, bouchons), très résistant à de nombreux antiseptiques, fréquent en milieu hospitalier, entraînant l'apparition (du fait de sa résistance aux antibiotiques) de véritables souches d'hôpital. Elle peut survivre dans de l'eau distillée ou salée, voire se développer dans certaines solutions antiseptiques ou antibiotiques.
Elle fait partie des germes couramment recherchés lorsque l'on procède à une analyse microbiologique d'un échantillon d'eau.
On pense qu’elle se renouvelle dans les hôpitaux via les fruits, plantes et légumes qui y entrent, c'est une des raisons qui expliquent pourquoi fleurs et plantes vertes sont interdites dans les chambres d'hôpitaux.
Les formes de pathologie qu'elle engendre sont diverses : infection de l'œil, des plaies (surtout brûlures et plaies opératoires), des urines (surtout après sondages), gastro-intestinales et des poumons (par exemple après bronchoscopie), des méningites d'inoculation, des septicémies comme stade terminal d'infections graves ou complication chez des malades soumis à un traitement immunodépresseur, des leucémiques, etc. Elle induit facilement des infections systémiques chez les immunodéprimés (par une chimiothérapie ou par le sida) et chez les victimes de brûlures et de fibrose kystique (mucoviscidose).
Le mot est composé des mots grecs ψεῦδος (pseũdos), 'simili' ou 'imitation', et μόνας (mónas), 'unité'. On l'a employé dans les débuts de la microbiologie pour désigner les « germes ». Aeruginosa, qui veut dire vert-de-gris en latin (le résultat de la corrosion du cuivre), réfère à un pigment que cette bactérie contient.
Comme d'autres Pseudomonas, P. aeruginosa sécrète un certain nombre de pigments : entre autres la pyocyanine (bleu-vert), la pyoverdine (jaune-vert fluorescent) et la pyorubine (brun-rouge). In vivo elle forme un biofilm, principale source de sa résistance. C'est une bactérie lactose négative, c'est-à-dire dépourvue d'enzymes dégradant le lactose, pourvue d'une odeur de seringa (fleur de la famille des Philadelphacées encore appelée "jasmin des poètes") in vitro. Une reconnaissance préliminaire en laboratoire identifie ses colonies sur les géloses de type MacConkey (géloses contenant entre autres du lactose) à leur apparence de perles beiges, alors que les colonies de bactéries lactose positives sont roses. Pour une identification assurée, on recherche la présence des enzymes de type hydrolase (élastase et protéase parmi d'autres) que cette bactérie sécrète. La production des deux pigments pyocyanine et pyoverdine, et la température de croissance optimale de 42 °C confirme l'identification[2].
P. aeruginosa utilise des flagelles pour la mobilité, des systèmes introduisant des protéines effecteurs dans les cellules hôtes, et un lipopolysaccharide qui supprime les réponses immunitaires des hôtes en plus d'intervenir directement dans l'établissement d'infections persistantes[3]. Parmi les sécrétions de P. aeruginosa, on trouve donc des protéines (élastase et protéase) qui détruisent l'intégrité des tissus de l'hôte en dégradant leurs protéines telles que l'élastine, le collagène et les transferrines[4],[5]. On trouve aussi des toxines de poids moléculaire faible comme la pyocyanine, affectant différents types de sites dans la cellule hôte[6],[7].
Tout comme chez Serratia marcescens, il existe des souches de P. aeruginosa (ex : souches GS9–119, LBI, DS10–129... notamment trouvées dans les sols pollués et les déchets liquides de l'industrie pétrolière[8]) capables de sécréter un surfactant émulsifiant (glycolipide)[9] et de se nourrir d'hydrocarbures, et est pour cette raison source de dégradation microbienne du diesel, de l'essence, du kérosène, voire d'huiles lubrifiantes[10], contribuant probablement à l'épuration de sols pollués par des hydrocarbures[11].
Chez les plantes, P. aeruginosa induit des symptômes de pourriture molle (soft rot) chez l'arabette des dames (Arabidopsis thaliana) et la laitue (Lactuca sativa) [12],[13]. C'est un agent pathogène puissant chez Arabidopsis[14] et chez certains animaux : Caenorhabditis elegans[15],[16], Drosophila[17] et Galleria mellonella[18]. Les associations de facteurs de virulence sont les mêmes pour les infections végétales et animales[19],[12].
Ce sont des bacilles Gram -, souvent isolés à ciliature polaire. Cette bactérie possède l'oxydase.
Des milieux d'isolements comme Muller-Hinton ou Cetrimide, sont aussi utilisés. Sur Muller-Hinton, la production de fluorescéine (pigment coloré diffusible de couleur verte) par la bactérie est observable. Sur Cetrimide, la production de la pyocyanine (pigment coloré diffusible de couleur bleu) par la bactérie peut être vue, comme la résistance au cétrimide (antiseptique) et à l'acide nalidixique (antibiotique).
Des tests King A et King B peuvent être également pratiqués pour voir la production de pyocyanine et de fluorescéine respectivement.
-1= négatif ou absence, caractère absent; 1= positif ou présence, caractère présent; 0 ou espace libre = caractère variable ou absence d'information
P. aeruginosa est une bactérie robuste, naturellement très résistante aux antibiotiques et s'adaptant rapidement aux attaques médicamenteuses.
Sans sélection ni renforcement par des antibiothérapies antérieures, elle ne sera souvent sensible qu'à quelques antibiotiques : ticarcilline avec acide clavulanique, gentamicine, ciprofloxacine, ceftazidime, et pipéracilline seule ou avec ajout de tazobactam et acide borique. En 2008, les fluoroquinolones, la gentamicine ou l'imipénem sont encore efficaces, mais uniquement sur quelques souches bactériennes[21].
Si le patient a récemment reçu plusieurs antibiotiques, la bactérie sera vraisemblablement encore plus résistante et d'autant plus dangereuse. Cette antibiorésistance a été partiellement attribuée à des « pompes d'efflux » dans son biofilm, expulsant activement les composants antimicrobiens[22],[23],[24]. P aeruginosa est également connue pour s'attaquer aux protéines duox[25],[26], composé de base du système de défense du poumon.
Dans les cas de résistance aux antibiotiques précédemment cités, les associations ceftazidime/avibactam (nom commercial : Zavicefta) et ceftolozane/tazobactam (nom commercial : Zerbaxa) peuvent être efficaces. La colistine est le médicament de dernier recours face à des germes à Gram négatif multi-résistants aux antibiotiques tels que Pseudomonas aeruginosa.
Peu utilisée en France et dans les autres pays d'Europe, la phagothérapie est couramment utilisée contre Pseudomonas aeruginosa dans les anciennes républiques soviétiques, et à une moindre échelle en Pologne. En France, faute de médicament agréé (qui ont existé jusqu'à la disparition des Laboratoires du Bactériophage pour des raisons économiques[27]), les praticiens doivent recourir à des autorisations spécifiques pour chaque patient traité par un médicament étranger, mais la phagothérapie per se n'est pas interdite, ce qu'a confirmé l'ANSM en 2019[28]. Une autre voie légale en France mais non utilisée depuis les années 1980 est la fabrication extemporanée de préparations magistrales bactériophagiques, ce qui se faisait à l'Institut Pasteur de Paris, Strasbourg ou Lyon jusque dans les années 1980 pour les bactéries les plus résistantes et notamment pour P. aeruginosa[29],[28].
Les bactériophagiques contre P. aeruginosa se présentent sous forme de cocktail liquide de phages propres à attaquer la bactérie. Pseudomonas aeruginosa est généralement une des cibles des cocktails de phages à large spectre bactérien disponibles dans ces pays (Pyobactériophage, Intestibactériophage)[30]. Il existe aussi d'autres cocktails spécifiques à cette bactérie.
Les bons résultats obtenus ont attiré l'attention des Occidentaux et de nombreux projets de recherche sur l'utilisation des bactériophages contre Pseudomonas aeruginos sont en cours tant en Amérique qu'en Europe, dont le projet Phagoburn (en) sur les grands brûlés[31],[32],[33] et le projet PneumoPhage pour les infections respiratoires[34].
Confrontés à des situations d'impasses thérapeutiques, des patients victimes d'infection par P. aeruginosa multi-résistante se regroupent pour faciliter l'accès aux traitements bactériophagiques étrangers[35],[36],[37].
Le premier bactériophagique contre P. aeruginosa à apparaître dans les sites de référencement des médicaments français est le P. aeruginosa PHAGE PP113, disponible uniquement sur ATUn[38].
Cette bactérie semble pouvoir être facilement véhiculée par l'eau, par l'air et par des particules (poussières) ou surfaces contaminées (fomites). La facilité de la contagion s'explique par son caractère ubiquiste, et — en milieu hospitalier — par le fait qu'elle peut facilement transférer ou acquérir des gènes de « résistance antibiotique » à partir d'autres bactéries de souches proches, mais aussi d'espèces plus éloignées[39].
Les espèces du genre Pseudomonas sont largement distribuées et peuvent être retrouvées dans une grande majorité des écosystèmes terrestres, à l’exception de certains milieux extrêmes tels que des milieux à températures très élevées. P. aeruginosa est l’espèce la plus étudiée notamment en termes de répartition géographique.
Lorsqu’elle est sous sa forme libre, elle est peu compétitive dans les sols mais montre une certaine attirance pour les milieux hydriques. En effet, elle a un fort potentiel de colonisation des surfaces humides de par ses capacités à survivre en milieu oligotrophe c’est-à-dire pauvre en nutriment et à résister à de nombreux biocides, produits destinés à détruire, repousser ou rendre inoffensifs les organismes nuisibles.
P. aeruginosa, comme certaines autres bactéries gram-négatives, se développe sous forme d'agrégats structurés appelés biofilms[40], où ses cellules sont enrobées d'une matrice composée de polymères extracellulaires complexes. Ces biofilms forment une barrière physique contre l'entrée d'agents antimicrobiens[41],[40], et sont partiellement responsables des infections des poumons persistantes par P. aeruginosa chez les patients immunocompromis atteints de mucoviscidose[41],[42],[43],[44]. La formation du et par le biofilm est contrôlée par des signaux de cellule-à-cellule, et des mécanismes contrôlés par le quorum sensing[45],[42],[46],[47],[48] basés sur la notion de « perception du quota » (quorum sensing) et de « masse critique » : la nature et donc la fonction des molécules signalant les échanges de cellule-à-cellule changent à partir d'une concentration donnée des bactéries. Les bactéries présentes dans un biofilm sont moins actives métaboliquement donc moins réceptives aux agents antimicrobiens[49] et aux disruptions environnementales[40]. Le biofilm joue un rôle actif dans le processus de communication entre cellules bactériennes.
Une fois ces biofilms fixés, ils relarguent des bactéries dans l’organisme à des fréquences plus ou moins espacées, par conséquent le patient infecté est difficilement soignable du fait de l’omniprésence de P. aeruginosa.
On peut ainsi retrouver P. aeruginosa dans les canalisations, les réseaux d’eaux de distribution publique (EDP), les eaux usées, la robinetterie, les siphons, ainsi que les objets et linges de toilette des environnements hospitaliers ou encore dans les dispositifs médicaux contenant des liquides (humidificateurs des respirateurs artificiels). De cette manière, ce genre bactérien est apte à coloniser notamment les eaux minérales présentes dans les industries d’embouteillage provoquant une contamination chez plusieurs consommateurs. Elle peut également contaminer certains produits alimentaires tels que le lait cru ou le fromage, et parfois les légumes notamment les salades et les champignons lavés à l’eau.
La lactoferrine, présente dans la muqueuse, diminue la formation de biofilm chez P. aeruginosa, ce qui peut protéger contre les infections persistantes[43]. Des recherches sont faites pour des traitements par la déstructuration des biofilms, l'inhibition des facteurs de virulence connus par la dégradation des enzymes messagers, et la régulation de gènes guidant les signaux intercellulaires et les mécanismes de quorum sensing[50],[51],[52],[53],[54].
L'acide salicylique est un métabolite phénolique produit par les plantes. Il joue un rôle notamment dans l'induction de réponse de défense des plantes contre des attaques pathogènes. Travaillant avec les plantes Arabidopsis thaliana et avec les animaux Caenorhabditis elegans, Cryz et al. (1984)[3] ont montré que des Arabidopsis t. génétiquement modifiées (lox2 et cpr5-2) pour produire plus d'acide salicylique, réduisent la formation et l'attachement du biofilm fait par P. aeruginosa PA14 sur leurs racines. Le même effet a été démontré avec des Arabidopsis sauvages amendées avec de l'acide salicylique (ce qui augmente la concentration interne de cet acide dans la plante).
L'acide salicylique affecte trois facteurs de virulence connus de PA14 : la pyocyanine, la protéase, et l'élastase. P. aeruginosa produit plus de pyocyanine lorsque l'hôte est manipulé génétiquement (lignée transgénique NahG) pour accumuler moins d'acide salicylique que la plante naturelle. L'acide salycilique inhibe donc la synthèse et la sécrétion de la pyocyanine in vivo.
Des cellules de P. aeruginosa développées dans une culture de peptone-tryptic soja montrent une réduction par 50 % de l'activité de l'élastase et de la protéase si on y ajoute de l'acide salicylique ou des dérivés : acide acétyl-salicylique, salicylamide, acide méthyl salicylique; ou encore de l'acide benzoïque, un précurseur métabolique de l'acide salicylique.
De l'acide salicylique ajouté à des pelouses infectées par P. aeruginosa a diminué de façon significative la capacité de ce dernier à tuer les vers, sans diminuer l'accumulation des bactéries dans l'intestin des nématodes. L'acide salicylique agirait donc directement sur P. aeruginosa, diminuant les facteurs de virulence de la bactérie.
Analysé par microarray, on voit que l'acide salicylique affecte l'expression physiologique de 331 gènes chez P. aeruginosa, réprimant sélectivement la transcription d'exoprotéines et autres facteurs de virulence, diminuant ainsi sa virulence sans pour autant en affecter les gènes d'entretien. Ceci s'ajoute à son rôle connu comme molécule signal pour l'activation du système défensif de la plante.
Il est possible de contracter une infection humaine à Pseudomonas aeruginosa. Il s'agit en général d'un germe hospitalier responsable d'infections nosocomiales, mais il se rencontre également en ambulatoire chez les patients atteints de mucoviscidose. Il peut aussi être isolé du conduit auditif externe lors d'otites externe.
Pseudomonas aeruginosa est résistant à un grand nombre d'antibiotiques. Il ne faut donc jamais les traiter en monothérapie. Les antibiotiques actifs contre P. aeruginosa[56] sont les carbapénèmes, certaines fluoroquinolones (la ciprofloxacine à forte dose en est un exemple), certaines pénicillines (piperacilline-tazobactam) ainsi que des céphalosporines de troisième génération (par exemple la ceftazidime)
.
Un projet AEROPATH [57] vise à développer des antibiotiques efficaces contre les « superbactéries » antibiorésistantes aux traitements multi-médicamenteux entretenant des épidémies nosocomiales, et Pseudomonas aeruginosa est au centre de ce travail qui se fera en étudiant et modélisant aussi les points faibles du métabolisme et des protéines de P. aeruginosa et de souches nosocomiales de stenotrophomonas et d’acinetobacter, y compris via l’étude de leurs génomes.
D’autres cherchent des traitements alternatifs (ensemencement avec une souche microbienne peu dangereuse qui occuperait l’espace sans laisser la place aux pseudomonas, soit de l'écologie microbienne). Enfin, il existe d'autres approches du type de l'asticothérapie, phytothérapie, etc. Une thèse soutenue à l'Université de Johannesburg a montré (2020) que l'extrait de goyave (Psidium guajava) L. inhibe la croissance de P. aeruginosa in vitro [58].
Pseudomonas aeruginosa, autrement connu sous le nom de bacille pyocyanique, bacille du pus bleu ou pyo, est une bactérie gram-négative du genre Pseudomonas. Les bacilles sont fins, droits et très mobiles grâce à un flagelle polaire : ciliature monotriche, dépourvus de spores et de capsules. Ils apparaissent la plupart du temps isolés ou en diplobacilles.
Elle peut, dans certaines conditions, être pathogène. Très résistante, elle est — avec d'autres bactéries à gram-négatif — de plus en plus souvent responsable d'infections nosocomiales. C'est l'une des bactéries les plus difficiles à traiter cliniquement. Le taux de mortalité atteint 50 % chez les patients vulnérables (immunodéprimés).
Germe ubiquitaire, vivant dans les sols et en milieu humide (nuages, robinets, bouchons), très résistant à de nombreux antiseptiques, fréquent en milieu hospitalier, entraînant l'apparition (du fait de sa résistance aux antibiotiques) de véritables souches d'hôpital. Elle peut survivre dans de l'eau distillée ou salée, voire se développer dans certaines solutions antiseptiques ou antibiotiques.
Elle fait partie des germes couramment recherchés lorsque l'on procède à une analyse microbiologique d'un échantillon d'eau.
On pense qu’elle se renouvelle dans les hôpitaux via les fruits, plantes et légumes qui y entrent, c'est une des raisons qui expliquent pourquoi fleurs et plantes vertes sont interdites dans les chambres d'hôpitaux.
Les formes de pathologie qu'elle engendre sont diverses : infection de l'œil, des plaies (surtout brûlures et plaies opératoires), des urines (surtout après sondages), gastro-intestinales et des poumons (par exemple après bronchoscopie), des méningites d'inoculation, des septicémies comme stade terminal d'infections graves ou complication chez des malades soumis à un traitement immunodépresseur, des leucémiques, etc. Elle induit facilement des infections systémiques chez les immunodéprimés (par une chimiothérapie ou par le sida) et chez les victimes de brûlures et de fibrose kystique (mucoviscidose).